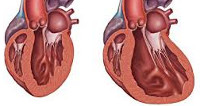
Эхокг признаки дилатационной кардиомиопатии

Б. локальное снижение сократительной способности миокарда
В. повышение сократительной способности миокарда
Г. утолщение межжелудочковой перегородки
ЭХОКГ признаки, не характерные для дилатационной кардиомиопатии
А. нарушение локальной сократимости
Б. выраженная дилатация всех полостей сердца, в первую очередь левых отделов
В. резкое снижение сократительной функции миокарда (ФВ ниже 45%)
Г. пристеночный тромбоз полости ЛЖ и ЛП
Д. митральная и трикуспидальная регургитация
Е. Утолщение межжелудочковой перегородки
7. Для стресс-индуцированной кардиомиопатии (синдром разбитого сердца) не характерно:
А. внезапное развитие сердечной недостаточности или болей в груди
Б. выраженная гипертрофия межжелудочковой перегородки
В. инфарктоподобные изменения на ЭКГ
Г. выбухание верхушки левого желудочка с гиперкинезом его основания
Д. наличие недавнего тяжелого стресса
Е. благоприятный прогноз
Ж. неуклонное прогрессирование заболевания с исходом в тяжелую ХСН
8. К первичным генетически обусловленным кардиомиопатиям не относятся:
А. Аритмогенная правожелудочковая кардиомиопатия
Б. Стресс спровоцированная кардиомиопатия(«Tако-Tsubo»)
В. “Некомпактный миокард”
Г. Перипартальная кардиомиопатия
Д. Гипертрофическая кардиомиопатия
Е. Синдром удлиненного интервала QT
Ж. Синдром Бругада
Перипартальная кардиомиопатия — это
А. редкая врожденная кардиомиопатия , которая характеризуется нарушением эндомиокардиального морфогенеза, гипертрофией миокарда левого желудочка, его чрезмерной трабекуляцией и образованием широких межтрабекулярных пространств
Б. форма кардиомиопатии с левожелудочковой систолической дисфункцией и клиническими признаками застойной сердечной недостаточности, развивающимися у ранее здоровых женщин в последнем триместре беременности или в послеродовом периоде
В. генетически обусловленная кардиомиопатия, характеризующаяся специфическими ЭКГ признаками (блокада правой ножки пучка Гиса, специфический подъем сегмента ST в отведениях V1-V3, периодическое удлинение интервала PR), высоким риском внезапной смерти и отсутствием признаков органического поражения миокарда при аутопсии
Г. кардиомиопатия, согласно определению специальной экспертной группы ВОЗ (1980), обозначает беспричинную застойную сердечную недостаточность, развившуюся в III триместре беременности или в первые 2 мес после родов у ранее здоровых женщин.
Перечислите факторы риска внезапной смерти у пациента с ГКМП
А. семейная форма заболевания,
Б. наследственность, отягощенная внезапной смертью
В. возраст моложе 45 лет с наличием выраженной гипертрофии (30 мм и более) любого сегмента левого желудочка;
Г. наличие синкопальных эпизодов в анамнезе
Д. нарушения ритма, высокой градации по Lown
Е. все перечисленные
Задача №1
Больной К., 56 лет, поступил в стационар с жалобами на одышку в покое преимущественно инспираторного характера, отеки ног, ноющие боли в области сердца, сердцебиение и перебои а сердце, тяжесть и ноющие боли в правом подреберье.
Заболел 3 месяца назад без видимой причины, когда отметил появление одышки при небольшой физической нагрузке. Несмотря на проводившееся амбулаторное лечение мочегонными, сердечными гликозидами, состояние прогрессивно ухудшалось, в связи с чем госпитализирован. Выяснено, что отец и старший брат больного умерли от сердечной недостаточности, хотя не страдали гипертензией и ишемической болезнью сердца.
Объективно: общее состояние тяжелое. Ортопное. Одышка в покое с ЧД 28 в 1 мин. Удовлетворительного питания. Кожные покровы бледные. Акроцианоз, слабый диффузный цианоз лица. Отмечается набухание и пульсация шейных вен. Выраженные отеки стоп и голеней.
Грудная клетка правильной формы. Перкуторный звук притуплен в нижних отделах легких. Дыхание жесткое, в нижних отделах незвучные мелкопузырчатые хрипы.
Область сердца внешне не изменена. Верхушечный толчок разлитой, ослаблен, определяется в У межреберье по передней подмышечной линии. Границы относительной тупости существенно расширены во все стороны: правая — на 2,0 см кнаружи от правой парастернальной линии, верхняя — во П межреберье, левая — совпадает с верхушечным толчком. Тоны сердца на верхушке приглушены, П тон акцентирован на легочной артерии. Патологический 3 тон на верхушке, здесь же мягкий систолический шум. Пульс — 104 в 1 мин., аритмичный за счет частых (до 10 в 1 мин.) экстрасистол, пониженного наполнения и напряжения. АД — 95/70 мм рт ст Живот мягкий, умеренно болезнен в правом подреберье. Печень выступает на 3 см из-под края реберной дуги, плотноватая, край закруглен.
Задание к задаче:
1. Установить предварительный диагноз.
2. Наметить план дополнительного обследования с указанием ожидаемых результатов.
3. Провести дифференциальную диагностику.
4. Определить тактику лечения.
Результаты дополнительного обследования к задаче:
1. Эхокардиоскопия: расширение полостей сердца, незначительное утолщение задней стенки левого желудочка и межжелудочковой перегородки. Снижение фракции выброса левого желудочка до 40%.
2. Общий анализ крови: эр. — 4,2х10^12/л, Нв — 120 г/л, цв.п. — 0,9; тромбоциты — 400х10^9/л, лейк. — 8,0х10^9/л, пал. — 3%, эоз. — 2%, сегм. — 60%, лимф. — 28%, мон. — 7%, СОЭ — 10 мм/час.
3. АСТ — 0,35 ммоль/л, АЛТ — 0,4 ммоль/л, ДФА — 200 ед., СРБ — отрицательный, об. белок — 7,8 г/л, альбумины — 57%, альфа-1-глобулины — 5%, альфа-2-глобулины — 10%, бетта-глобулины — 9%, гамма-глобулины — 19%.
4. Общий анализ мочи: уд. вес — 1018, белок — 0,099 г/л, лейк. — 2-4 в п/зр., эр. — 3-5 в п/зр., гиалиновые цилиндры.
Задача №2
У мужчины в 38 лет рентгенологически выявлено увеличение границ сердца in tоtо. Ревматологический анамнез отрицательный. Ранее не обследовался и не лечился. В течение последнего года стал замечать постепенно нарастающую одышку, последний месяц — по ночам, появились отёки ног, увеличилась в размерах печень. АД — 130/80 мм рт.ст., ЧСС — 98 в минуту, ритм синусовый. Фракция выброса — 38%.
Задание к задаче:
1.Ваш предварительный диагноз?
Тема: Дифференциальная ЭхоКГ диагностика различных вариантов кардиомиопатии
Эталоны ответов к тестовым занятиям:
А
А
А
В
Г
Г
Б
Д
Г
В
Эталон ответов к задаче №1:
1. Предварительный диагноз: дилатационная (застойная) кардиомиопатия, СН ПБ стадии.
2. План дополнительного обследования: ЭКГ, ЭХО-КС, рентгенография органов грудной клетки, общий анализ крови, анализ крови на АСТ, АЛТ, ДФА, СРБ, общий белок и белковые фракции, общий анализ мочи.
3. Дифференциальную диагностику следует проводить с миокардитом Абрамова-Фидлера, диффузным инфекционно-аллергическим миокардитом, постинфарктным кардиосклерозом, выпотным перикардитом.
4. Принципы лечения: симптоматическая терапия, направленная на:
— уменьшение признаков СН ( сердечные гликозиды в малых дозах, ингибиторы АПФ, мочегонные средства, периферические вазодилататоры, бета-адреноблокаторы, средства, улучшающие метаболизм миокарда);
— устранение экстрасистолии ( кордарон, этацизин, бета-адреноблокаторы, препараты калия);
— улучшение реологических свойств крови ( гепарин, аспирин).

Дилатационная кардиомиопатия (сокращенно — ДКМП) — это патология миокарда, характеризующаяся значительным расширением (дилатацией) камер сердца. Сердечные стенки при этом сохраняют обычную толщину.
Ситуация усугубляется тем, что на фоне заболевания ослабевает сократительная способность желудочков. Увеличенные полости сердца переполняются кровью, что ведет к дальнейшему их растяжению. Постепенно ресурсы сердечной мышцы истощаются. У больных высок риск внезапного смертельного исхода.
Согласно статистике, ДКМП чаще всего выявляется у людей работоспособного возраста, причем мужчин среди них в несколько раз больше, чем женщин. Частота заболевания — приблизительно 1-2 больных на 2500 населения в год.
У детей и представителей старшего поколения эта патология встречается реже.
Понятие «кардиомиопатия» применяется для обозначения первичных нарушений в работе миокарда, этиология которых неясна. Больные с дилатационной кардиомиопатией составляют до 60% таких пациентов.
Раннее выявление дисфункции затруднено, поскольку на начальной стадии она полностью компенсируется организмом. Заболевание начинается с уменьшения числа активных миофибрилл — клеточных структур, обеспечивающих сокращение сердечной мышцы. Одновременно снижается энергетический обмен веществ в клетках. Все это ухудшает процесс перекачивания крови.
Расширение полостей сердца, а также прогрессирующая тахикардия на первых порах сохраняют требуемый уровень сердечного выброса. В границах нормы удерживаются такие показатели, как ударный объем (объем крови, выталкиваемой за одну систолу) и фракция выброса (количество крови, выбрасываемой желудочком в аорту).
Однако ДКМП прогрессирует, и со временем развиваются такие осложнения:
На фоне ухудшения кровоснабжения организма начинает проявляться патологически активная деятельность нейрогормональных систем.
Повышенное содержание гормонов отрицательно влияет на состав крови и состояние миокарда.
Застой крови и нарушение ее свертываемости ведут к появлению пристеночных тромбов в полостях сердца. Кровотоком они разносятся по крупным артериям и могут закупорить их.
Без лечения сократительная способность сердца ослабевает все больше. В условиях недостаточного кровоснабжения наступает дистрофия внутренних органов и тканей, истощение и смерть.
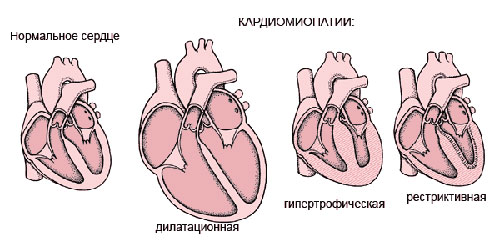
Заболевание подразделяют на два вида:
Понятие первичной формы применимо к тем случаям, когда природа патологического процесса неизвестна. До сих пор не существует четких критериев диагностики аномалий подобного рода, но врачи предполагают, что в качестве пускового механизма болезни выступают:
Вторичная форма возникает в результате патологий, отрицательно влияющих на работу миокарда:
Существенную роль в возникновении заболевания играет плохая наследственность. По статистике, треть больных имели родственников, страдающих ДКМП. Семейные формы болезни отличаются худшим прогнозом.
Например, расширение камер сердца часто развивается у пациентов с синдромом Барта (генетическая аномалия), которому сопутствует целый ряд кардиальных патологий.
ДКМП в течение долгого времени может ничем не проявляться, хотя на эхокардиограмме замечаются признаки расширения сердечных камер. Первые явные симптомы дилатационной кардиомиопатии обычно связаны с замедлением кровообращения и падением сердечного выброса до 45% (норма 50–60%). Ухудшение состояния сопровождают следующие симптомы:

При тяжелой форме ДКМП больной спит полусидя, чтобы было легче дышать. Живот у него увеличен из-за скопления жидкости, в легких слышны булькающие хрипы. Лицо, стопы и кисти рук отечны, малейшее движение усиливает одышку.
Прогноз при дилатационной кардиомиопатии на поздних стадиях неблагоприятен. Причиной гибели больного становится отрыв тромба или прогрессирующая сердечная недостаточность.
Постановка диагноза затруднена, поскольку четких критериев определения болезни до сих пор не выработано. Кардиологи обычно действуют методом исключения. Если у пациента не выявлены другие сердечные патологии с похожими симптомами, то подозревается наличие дилатационной кардиомиопатии.
На ДКМП указывает также ряд характерных признаков: тахикардия, кардиомегалия, недостаточность клапанов, хрипы в легких, выступающая печень, набухшие вены на шее.
После сбора первичных сведений и детального осмотра кардиолог назначает лабораторные исследования:
Исследования такого рода показывают степень растяжения полостей, размеры и состояние сердечной мышцы, исключают или подтверждают наличие опухолей и врожденных аномалий.
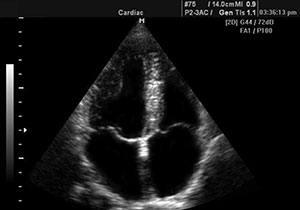
Электрокардиография и холтеровское мониторирование помогают определить гипертрофию желудочков, нарушения ритма, мерцательную аритмию.
Эхокардиография показывают размеры желудочковых камер, признаки застоя крови, толщину миокарда.
Рентгенография обычно назначается пациентам с большой массой тела, если другие методы для них оказываются малоинформативными. На рентгенограмме хорошо различимо увеличенное сердце шаровидной формы.
Анализ шумов в сердце (фонокардиограмма) показывает существующую недостаточность клапанов, которые уже не могут остановить обратный ток крови через растянутые желудочковые отверстия.
Для более точной диагностики применяются инвазивные (проникающие) методы обследования:
По результатам обследования врач может направить больного на осмотр к другим специалистам.
Лечение дилатационной кардиомиопатии симптоматическое. Главные терапевтические направления:
Первым делом доктор предложит пациенту с ДКМП изменить образ жизни и внести определенные ограничения:
Больному сразу следует настроиться на пожизненный прием медикаментов.
Действие лекарств направлено на профилактику осложнений. Развитие ХСН приостанавливают следующие препараты:
В лечении тромбоэмболии используются дезагреганты, антикоагулянты, тромболитики.
Показания к хирургическому вмешательству определяются строго индивидуально, поскольку операция на истощенном сердце может привести к смерти.
Самым эффективным способом купирования ДКМП признана трансплантация сердца. Выживаемость больных достаточно высока: по прошествии 10 лет остаются в живых 72% успешно прооперированных. Однако этот способ массового распространения не имеет. Причины — высокая стоимость операции и нехватка донорского материала.
Сегодня кардиохирургия предлагает такие методики:
У детей кардиомиопатия бывает врожденной либо возникает вследствие родовых травм, тяжелой асфиксии, острых вирусных инфекций. Лечится так же, как у взрослых.
Применение народных средств при ДКМП малоэффективно. Можно поддержать организм настоями календулы, калины, пустырника, но дилатацию желудочков этим не остановить. Прогноз заболевания неблагоприятный: в первые пять лет погибает половина заболевших.
Высок риск внезапной смерти от эмболии или аритмии. Всем кровным родственникам больного ДКМП необходимо пройти обследование, чтобы при обнаружении патологии приступить к раннему лечению.
Существует множество причин, приводящих к возникновению дилатационной кардиомиопатии (ДКМП); выделяют первичную (идиопатическую) и вторичную формы.
1. Дисфункция сердечной мышцы (асфиксия, транзиторная миокардиальная ишемия, сепсис, гипогликемия, гипокальциемия).
2. Гематологические заболевания (анемия, синдром повышенной вязкости крови).
3. Патология сердечного ритма (суправентрикулярная тахикардия, врожденная полная атриовентрикулярная блокада).
4. Врожденный миокардит, болезнь Помпе.
5. Эндокардиальный фиброэластоз.
6. Эндокринные заболевания (гипотиреоидизм, адреналовая недостаточность).
7. Почечная недостаточность.
8. Структурные аномалии сердца (аномальное отхождение левой коронарной артерии от легочной артерии).
1. Инфекционный эндокардит.
3. Диффузные заболевания соединительной ткани (коллагеноз).
5. Хроническая почечная недостаточность.
6. Нейромышечные заболевания.
8. Желудочковые тахиаритмии.
Дилатационная
кардиомиопатия:
увеличение
митрально-септальной
дистанции.
Дилатационная
кардиомиопатия,
относительная
недостаточность
митрального клапана,
пассивное движение
межжелудочковой
перегородки.
Различают первичную (идиопатическую) и вторичную формы ГКМП.
С морфологической точки зрения выделяют симметричную и асимметричную (гипертрофический субаортальный стеноз, рис.147), а также обструктивную и необструктивную формы ГКМП.
Дилатационная
кардиомиопатия,
вторичная высокая
легочная гипертензия.
Известны следующие заболевания, сопровождающиеся ГКМП.
Гипертрофический
субаортальный стеноз
(схема).
Гипертрофический
субаортальный
стеноз, одномерная
ЭхоКГ.
Гипертрофический
субаортальный стеноз
аорты,
патологическая
гипертрофия
перегородки.
Данная форма КМП проявляется в первую очередь нарушением функции диастолы.
Рестриктирвная
кардиомиопатия,
выпот в перикарде,
в-волна на передней
створке митрального
клапана.
1) увеличение толщины перегородки и задней стенки левого желудочка,
2) утолщение свободной стенки правого желудочка,
3) нормальный или уменьшенный размер левого желудочка,
4) уменьшение фракции систолического утолщения перегородки и задней стенки левого желудочка,
5) небольшой перикардиальный выпот,
6) наличие перикардиальных узелков,
7) дилатация левого и правого предсердий,
8) увеличение толщины папиллярных мышц,
9) утолщение атриовентрикулярных и полулунных клапанов,
10) утолщение межпредсердной перегородки,
11) гранулярные уплотнения в миокарде.
1) увеличение толщины межжелудочковой перегородки и задней стенки левого желудочка,
2) нормальный или увеличенный размер левого желудочка,
3) дилатация левого предсердия,
4) гипертрофия и дилатация правого желудочка,
5) легочная гипертензия.
1) утолщение и плотные эхосигналы от эндокарда,
2) плотный внутренний контур левого желудочка,
3) дилатация предсердий,
4) снижение ударного выброса левого желудочка,
5) тромбоз верхушки левого желудочка (наблюдается в 40 % случаев),
6) парадоксальное движение межжелудочковой перегородки,
7) быстрое раннедиастолическое движение задней стенки левого желудочка.
Увеличение пика Е, укорочение времени децелерации, увеличение Е:А отношения на кривой трансмитрального потока.